Боль в животе во время беременности — причины

Содержание
Любые ухудшения своего самочувствия будущая мама воспринимает очень остро. Дискомфорт и боли в животе – самая частая проблема, к которой нужно отнестись внимательно. Она может сопровождать естественные изменения организма или говорить об опасных состояниях вплоть до выкидыша.
Безопасные причины
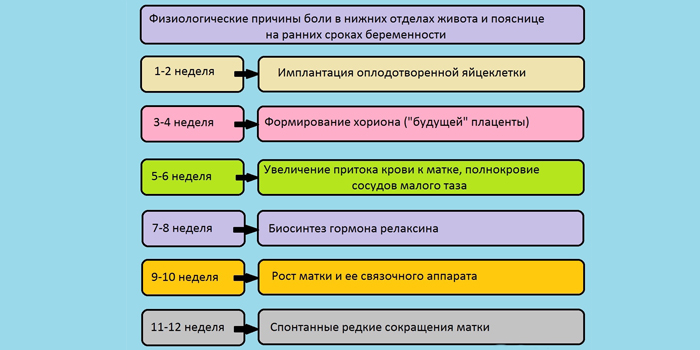
При беременности боли в животе часто связаны с изменениями в организме. Матка растет, давит на соседние органы, изменяет процессы в брюшной полости. Боли недолгие, умеренные, проходят сами. Женщину не мучают тошнота, рвота, лихорадка. Самые частые физиологические причины болей в животе у будущей матери:
- Нарушение работы кишечника. Вызывает мучительные распирающие боли, которые чаще появляются после еды.
- Растяжение связок брюшной полости. Боли возникают при кашле, чихании, смехе, движении.
- Ложные схватки. Возникают во второй половине беременности.
- Давление матки на диафрагму. Причина появляется на позднем сроке, но некоторые женщины ощущают уже на 19–20-й неделе, особенно в движении.

Боль в круглой связке
Это частая причина неприятных ощущений в животе во 2 триместре и позже. Матка сильно вырастает, и 2 связки, которые ее поддерживают, натягиваются. Их растяжение при кашле, чихании или смене позы вызывает острые колющие или тупые боли в животе, области паха, бедрах.
Важно: такие неприятные ощущения длятся всего пару секунд. Если боль сохраняется дольше, причина не в связках.
Рекомендации для беременной:
- Вставайте медленно из положения сидя или лежа.
- Во время кашля или чихания слегка присаживайтесь и наклоняйтесь вперед, чтобы уменьшить нагрузку на круглые связки.
- Займитесь йогой или другим видом растяжки для беременных, но только со специалистом. Регулярные тренировки помогут повысить эластичность связок и уменьшить боли.
Дома делайте следующее упражнение:
- Встаньте на колени, упритесь ладонями в пол.
- Опустите голову и потяните ягодицы вверх.
- Дышите ровно 4–6 счетов, аккуратно выпрямитесь и сядьте на пятки. Повторяйте упражнение 3–5 раз каждый день.

Запоры и вздутие живота
Во время беременности растет уровень прогестерона. Этот гормон расслабляет мышцы: чем его больше, тем реже сокращается кишечник и медленнее пища продвигается по нему. Воздуха скапливается много, кал становится плотным и женщину мучают:
- непроизвольно отходящие газы;
- отрыжка;
- вздутие живота;
- частые запоры.
Другая причина болей и частого метеоризма при беременности – растущая матка.
Во 2 триместре и позже она сильно давит на органы. Запоры могут вызывать препараты железа, поэтому при их приеме важно пить много воды. Рекомендации для улучшения работы кишечника:
- Не носите тугие ремни и обтягивающие вещи.
- Не пейте через соломинку: так вы глотаете дополнительную порцию воздуха.
- Молчите во время еды и не питайтесь на ходу.
- Ешьте маленькими порциями, тщательно пережевывайте каждый кусочек.
- Избегайте жирной, жареной пищи, бобовых, капусты и продуктов, которые вызывают у вас газообразование.
- Пейте больше жидкости без газа.
- Чаще вводите в рацион овощи: они содержат клетчатку, которая улучшает работу кишечника.
- Гуляйте по 20–30 минут в день и ведите активный образ жизни, если беременность протекает без осложнений.

Ложные схватки Брэкстона-Хикса
Это состояние длится 30–60 секунд, редко доходит до 2 минут. Ложные схватки – это тренировка для беременной, во время которой она учится правильно дышать. Боли слабые, им больше подходит определение «дискомфорт». Живот ощущается плотным, мышцы напрягаются – это отличает ложные схватки от настоящих. Другие важные их особенности:
- Они случаются внезапно, их повторения не ритмичны.
- Интенсивность схваток во время приступа слабеет.
- Дыхание у беременной не сбивается, она может продолжать то, что делала до приступа.
Предотвратить ложные схватки сложно, это естественный процесс, но есть факторы риска:
- Прикосновения к животу матери вызывают непроизвольное мышечное напряжение.
- Шевеление ребенка заставляет матку сокращаться. То же происходит при физических нагрузках (спорт, половой акт).
- Обезвоживание тоже вызывает спазмы матки, поэтому врачи советуют во время беременности пить 2–2,5 л воды, если нет проблем с почками.
Советы, как снять неприятные ощущения:
- Примите теплую (не горячую!) ванну.
- Выпейте стакан теплого молока или чая.
- Смените положение тела. Если вы сидели, пройдитесь, а если стояли – прилягте.

Общий дискомфорт
Во время беременности меняется процесс пищеварения, организм становится чувствителен к еде, которую раньше спокойно принимал. Женщина может жаловаться, что у нее крутит живот, нарушается стул, возникают кишечные боли и колики. У некоторых к вечеру появляются газы. Чтобы улучшить пищеварение, пейте кисломолочные напитки, меняйте рацион, следите за реакцией на каждый продукт.
Другие возможные причины дискомфорта в животе:
- нарушения работы почек;
- кишечные инфекции;
- обострение язвы, гастрита;
- панкреатит.
Опасные симптомы
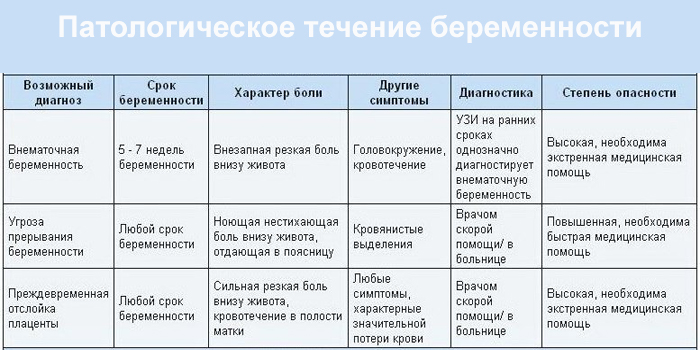
Если боль в животе нарастает и сопровождается тошнотой, рвотой, ознобом и другими неприятными ощущениями, это может говорить о патологических состояниях. На раннем сроке (4–12 недели) у 1 из 50 будущих матерей выявляют внематочную беременность. Ее симптомы:
- влагалищное кровотечение;
- слабость;
- головокружение;
- боли в области таза, живота или плеча.
Последний триместр беременности опасен преждевременными родами. Их признаки:
- Болезненные схватки, которые с каждым приступом усиливаются.
- Прозрачные или розоватые обильные выделения из влагалища.
- Тянущие поясничные боли, давление на нижнюю часть живота.
При отслойке плаценты возникают:
- Боли в спине с кровотечением из влагалища или без.
- Неприятные ощущения при прикосновении к брюшной стенке.
- Сильные боли в животе, которые не проходят.
После 20-й недели беременности может случиться преэклампсия (поздний токсикоз). Ее симптомы:
- Сильная боль в желудке со рвотой или общим ухудшением самочувствия.
- Пелена или вспышки перед глазами.
- Острая или тупая головная боль, которая долго не проходит.
- Отеки лица, стоп, кистей.
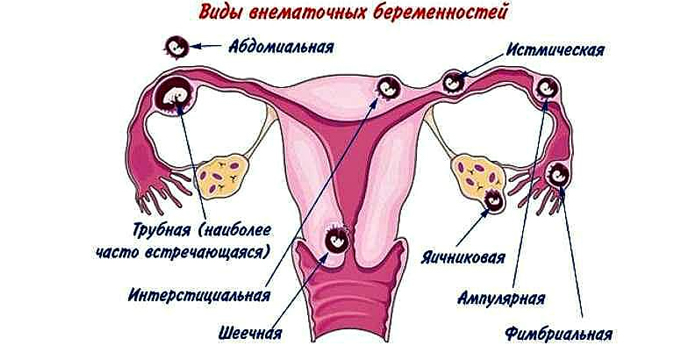
Внематочная беременность
Состояние выявляется в 1 триместре (часто между 6-й и 10-й неделями). Плодное яйцо крепится в фаллопиевых трубах и потому не может развиваться. Такую беременность обязательно прерывают, она опасна для жизни женщины. Частые причины этой патологии:
- Инфекции или воспаления фаллопиевых труб – это мешает плодному яйцу двигаться дальше.
- Перенесенные операции на матке и соседних органах, после которых остались рубцы или спайки.
- Врожденные дефекты фаллопиевых труб.
Факторы риска:
- возраст 35–44 года;
- прошлые внутриматочные беременности;
- аборты;
- курение;
- воспаление эндометрия (ткань, которая выстилает матку внутри);
- долгий прием лекарств от бесплодия.
При признаках внематочной беременности (особенно при кровотечении и сильных режущих болях в животе) обратитесь к врачу.
Женщине делают аборт, нужно хирургическое вмешательство. Если фаллопиева труба начинает растягиваться из-за роста плода или кровоточит, ее удаляют.
Отслойка плаценты
Такая ситуация происходит только у 1% беременных в 3 триместре, но может случиться после 20-й недели. Часто отслойка плаценты приводит к преждевременным родам и появлению на свет недоношенного ребенка с низкой массой тела. Факторы риска:
- Возраст роженицы больше 35 лет.
- Курение, прием кокаина.
- Преэклампсия, гипертония.
- Вынашивание двойни или тройни.
- Предыдущая беременность тоже протекала с отслойкой плаценты.
- Аномалии строения матки, травмы живота.
Вызывайте скорую, если возникают следующие симптомы отслойки плаценты:
- Кровотечение из влагалища.
- Пульсирующие боли, которые возникают приступами.
- Напряжение живота при пальпации.
- Нарушения пульса – он учащается, становится неритмичным.
Плацента защищает ребенка, поставляет ему кислород и питательные вещества. Ее ранняя отслойка может угрожать жизни и здоровью малыша, но прогноз зависит от степени тяжести состояния:
- При частичной отслойке назначают постельный режим и врачебный контроль. Редко делают переливание крови.
- Полная отслойка более опасна. Женщину нужно срочно забрать в больницу, чтобы стимулировать роды: возможны и естественные, и при помощи кесарева сечения.

Выкидыш
Беременность прерывается сама у 15–20% женщин, происходит это до 20 недели, но чаще в первые 3 месяца. Возможные причины выкидыша:
- Генетические отклонения у плода.
- Проблемы со здоровьем у матери – особенно гормональные сбои, инфекции.
- Курение, алкоголизм, наркомания, радиация, вдыхание токсичных веществ.
- Травмы области живота.
- Возраст матери старше 45 лет (50% случаев).
- Нарушения при прикреплении плодного яйца к стенке матки.
Главные симптомы выкидыша – сильная боль в пояснице и в нижней части живота, кровотечение из влагалища.
Другие возможные признаки:
- потеря веса;
- бело-розовая слизь из влагалища (появляется, если нет кровотечения);
- болезненные спазмы в животе через каждые 5–20 минут;
- плотные сгустки во влагалищных выделениях;
- исчезновение признаков беременности (токсикоз, реакция на запахи и пр.).
При симптомах выкидыша вызывайте скорую.
Не всегда организм полностью отторгает плод, поэтому женщину госпитализируют, чтобы остановить кровотечение, вычистить матку и предотвратить занесение инфекции. Чтобы не допустить выкидыша, соблюдайте общие рекомендации:
- избегайте стрессов;
- питайтесь правильно;
- держите вес в норме;
- избавьтесь от вредных привычек.

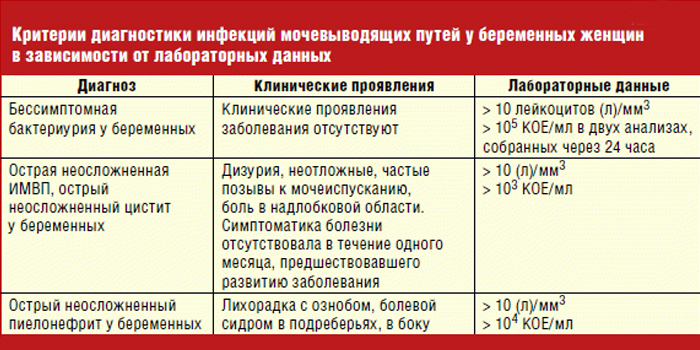
Инфекции мочевыводящих путей
В период с 6 до 24 неделю беременности женщина находится в группе риска по урогенитальным болезням. Матка увеличивается и давит на мочевой пузырь. Она мешает оттоку жидкости, а это создает условия для развития инфекции. Если воспаление затронуло почки, боль из нижней части живота отдает в поясницу, возникают острые прострелы. Другие симптомы:
- кровь в моче, неприятный запах;
- тошнота;
- боль и жжение при мочеиспускании, половом акте;
- высокая температура, озноб;
- частые позывы к мочеиспусканию, чувство неполного опустошения после него.
Для лечения 3–7 дней принимают антибиотики, местно используют антисептики. Если не начать терапию вовремя, инфекция перейдет на почки, может вызвать ранние роды.
Чтобы не допустить болезни:
- Пейте 6–8 стаканов жидкости каждый день, ешьте несладкие ягоды или делайте из них соки.
- Принимайте препараты с цинком, витамином C, бета-каротином.
- Не носите тесное белье и из искусственных тканей (полиэстера) – отдайте предпочтение хлопку.
- Следите за интимной гигиеной: используйте туалетную бумагу после мочеиспускания, подмывайтесь утром и вечером, меняйте нижнее белье ежедневно.
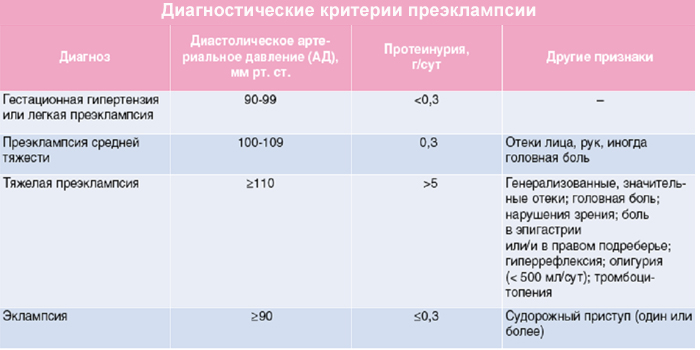
Преэклампсия
Состояние развивается в последнем триместре у 5–8% беременных. Это тяжелая форма гестоза (позднего токсикоза). Осложнение имеет 3 главных симптома:
- отеки;
- гипертония (подъем давления);
- белок в моче.
Отдельно высокое давление не является признаком преэклампсии. О патологии говорят только при трех симптомах сразу. Факторы риска:
- первые роды;
- возраст – до 20 или после 40 лет;
- многоплодная беременность;
- индекс массы тела – выше 30 единиц;
- артериальная гипертония;
- болезни почек.
При легком течении преэклампсия имеет только 3 перечисленных выше симптома, а при тяжелом – в клинической картине появляются:
- тошнота или рвота;
- головные боли;
- нечеткость зрения;
- плохое отделение мочи;
- давящие боли в правом боку или только вверху;
- одышка;
- чувствительность к свету;
- усталость, вялость.
На позднем сроке женщине назначают кесарево, чтобы она родила раньше. Если преэклампсия развилась задолго до родов, тактика лечения зависит от степени тяжести патологии:
- Легкая. Женщине советуют больше отдыхать, лежать на левом боку, пить 8 стаканов воды в день, убрать из рациона соль.
- Тяжелая. Показан постельный режим, диета, прием препаратов от отеков и давления.
Преждевременные роды
Если в последнем триместре тянет низ живота и появляются сильные схватки, которые с каждым разом учащаются (больше 5 приступов за час), это признаки ранних родов. О них говорят, когда матка раскрывается до 37 недели беременности. Так случается у 12% женщин. Кроме перечисленных симптомов, на преждевременные роды могут указывать:
- тянущие поясничные боли;
- частые позывы к мочеиспусканию;
- тошнота, понос;
- смещение живота вниз;
- струя или поток прозрачной или бледно-розовой жидкости из влагалища.
Факторы риска:
- Преждевременные роды в предыдущих беременностях.
- Перенесенные аборты в 1-2 триместре.
- Дефицит или избыток веса у матери.
- Инфекционные заболевания.
- Многоплодная беременность.
При признаках преждевременных родов вызывайте скорую помощь, а в ожидании неотложки следуйте рекомендациям:
- Опорожните мочевой пузырь.
- Лягте на левый бок. Не отклоняйтесь на спину – схватки усилятся.
- Пейте чистую воду часто, но мелкими глотками.
- Считайте интервалы между схватками и количество приступов за час: эта информация потребуется врачу. Если за час признаки преждевременных родов не уменьшились, а скорая не приехала, отправляйтесь в больницу самостоятельно.

Когда необходимо срочно обратиться к врачу
Если общее состояние нормальное, но вас беспокоит дискомфорт, свяжитесь со специалистом, чтобы получить консультацию. Если боль не проходит, она интенсивная или острая, напоминает схватки, живот сводит судорогой, немедленно вызывайте врача. Звоните в скорую помощь, если появляются:
- лихорадка, ломота в теле, озноб;
- выделения из влагалища с кровью, сгустками слизи, неприятным запахом;
- тошнота, рвота;
- частые схватки, которые усиливаются;
- дискомфорт при мочеиспускании;
- боли с отдачей в поясницу;
- потеря ориентации в пространстве.